
La resistencia de bacterias patógenas a los antibióticos sigue creciendo en Europa. Este serio problema de salud pública, asociado a un uso imprudente de los antibióticos y a deficiencias en las estrategias de prevención y control de las infecciones, es más agudo en el sur y el este de la UE. Especialmente preocupa la multiresistencia de las bacterias a diversos agentes antibióticos, que limita severamente las alternativas de tratamiento de las infecciones.
La resistencia a los antibióticos en Europa sigue creciendo
 Como en años anteriores, el informe del ECDC sobre la vigilancia de la resistencia bacteriana a antibióticos clave nos trae malas notícias.
Como en años anteriores, el informe del ECDC sobre la vigilancia de la resistencia bacteriana a antibióticos clave nos trae malas notícias.
Las mutaciones genéticas en las bacterias y /o el intercambio de material genético entre ellas las está dotando progresivamente de la capacidad de sobrevivir a los tratamientos con antibióticos.
La situación en Europa presenta variaciones dependiendo de las especies de bacteria, los grupos de antibióticos y las regiones geográficas. Pero, para muchas combinaciones de bacteria-antibiótico, se detecta un gradiente evidente de norte a sur y de oeste a este. En general, los menores porcentajes de resistencia se constatan en países del norte y los mayores en el sur y este de Europa.
El desarrollo de resistencia en las bacterias es un fenómeno natural, causado por mutaciones en sus genes o por la adquisición de genes exógenos de resistencia transportados por elementos genéticos móviles, que pueden extenderse horizontalmente entre las bacterias. Una bacteria puede adquirir varios mecanismos de resistencia diferentes y, por lo tanto, ser resistente a varios antibióticos, lo que puede limitar mucho las alternativas de tratamiento para la infección.
Los principales factores detrás de la aparición y propagación de este fenómeno son el uso indebido de los antibióticos, y la transmisión de bacterias resistentes entre seres humanos, animales y el medioambiente. Mientras que el uso de los antibióticos ejerce una presión ecológica sobre las bacterias y contribuye a la aparición y selección de la resistencia, las malas prácticas de prevención y control de las infecciones, asi como las condiciones sanitarias inadecuadas favorecen la propagación de estas bacterias.
La European Antimicrobial Resistance Surveillance Network (EARS-Net) es el principal sistema de vigilancia de la resistencia bacteriana a los antibióticos en Europa y la fuente de información utilizada para realizar el informe Antimicrobial resistance surveillance in Europe 2015, con datos recopilados en ese año y análisis de tendencias para el período 2012-2015.
A continuación destacamos datos del informe sobre resistencia en algunas bacterias relacionadas con la higiene alimentaria y la higiene ambiental.
Escherichia coli
Esta bacteria es uno de los principales agentes causativos de infecciones gastrointestinales asociadas al consumo de alimentos contaminados, y a las malas prácticas de higiene alimentaria. Además, es la causa más frecuente de infecciones en el torrente sanguíneo y el tracto urinario en Europa y está implicada en infecciones de origen tanto comunitario como sanitario.
Más de la mitad de las muestras de E.coli notificadas a EARS-Net en 2015 fueron resistentes, al menos, a uno de los grupos de antibióticos bajo vigilancia. Como en años anteriores, se notificó con mayor frecuencia la resistencia a la aminopenicilina y a las fluoroquinolonas, tanto como resistencia única como en combinación con otros grupos de antibióticos.
Entre 2012 y 2015 aumentó en E.coli la resistencia a la cefalosporina de tercera generación y la resistencia combinada a las fluoroquinolonas, las cefalosporinas de tercera generación y los aminoglucósidos.
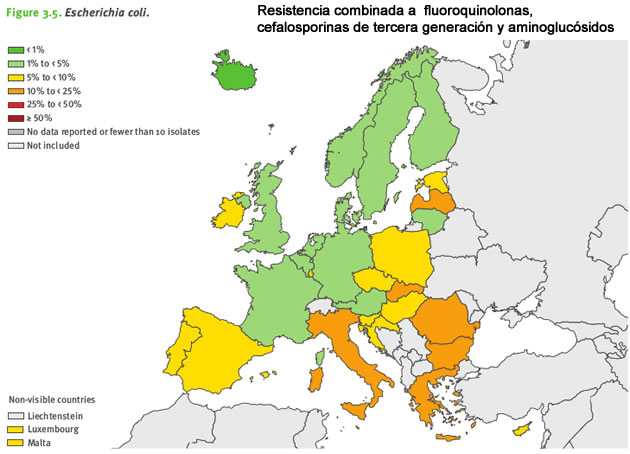
Un dato positivo: la resistencia a los antibióticos carbapenems en E.coli se mantuvo en 2015 muy poco frecuente en Europa.
Los mayores porcentajes de resistencia en E.coli se notificaron en el sur y el sureste de Europa.
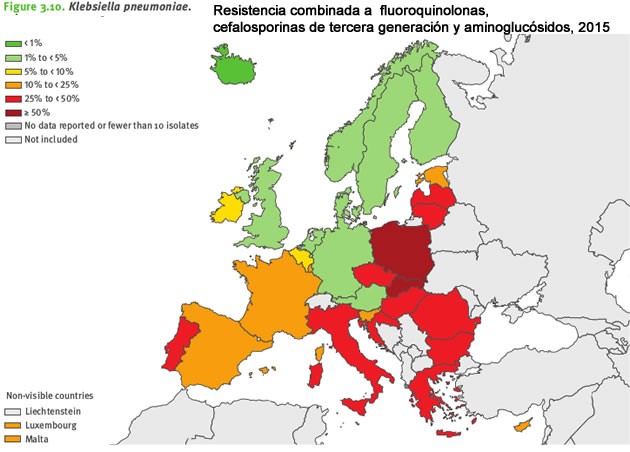
Klebsiella pneumoniae
Las infecciones por Klebsiella pneumoniae son principalmente nosocomiales, es decir, adquiridas por el paciente en el interior del hospital. Pueden expandirse rápidamente entre pacientes a través de las manos del personal sanitario que no mantiene unas prácticas correctas de higiene y desinfección.
Esta bacteria puede producir infecciones del tracto urinario, tracto respiratorio inferior y torrente sanguineo. Algunas cepas hipervirulentas pueden causar infecciones invasivas severas.
Más de un tercio de las muestras de K. pneumoniae notificadas a EARS-Net en 2015 fueron resistentes, al menos, a uno de los grupos de antibióticos bajo vigilancia, y presentaron de forma habitual resistencia combinada a varios grupos de antibióticos, especialmente a tres grupos claves: las fluoroquinolonas, las cefalosporinas de tercera generación y los aminoglucósidos.
La resistencia a estos tres grupos, tanto por separado como combinada, y a los carbapenems, aumentó significativamente entre 2012 y 2015.
Igual que en el caso de E.coli, los mayores porcentajes de resistencia en K. pneumoniae se notificaron en el sur y el sureste de Europa.
Pseudomonas aeruginosa
Pseudomonas aeruginosa es un patógeno oportunista, que afecta principalmente a pacientes hospitalizados con un sistema inmune debilitado. Es una causa común de neumonía adquirida en el hospital, e infecciones del tracto urinario y en el torrente sanguíneo.
Debido a su ubicuidad, su enorme versatilidad y tolerancia intrínseca a muchos detergentes, desinfectantes y compuestos antimicrobianos, es difícil controlar esta bacteria en hospitales y otros entornos sanitarios.
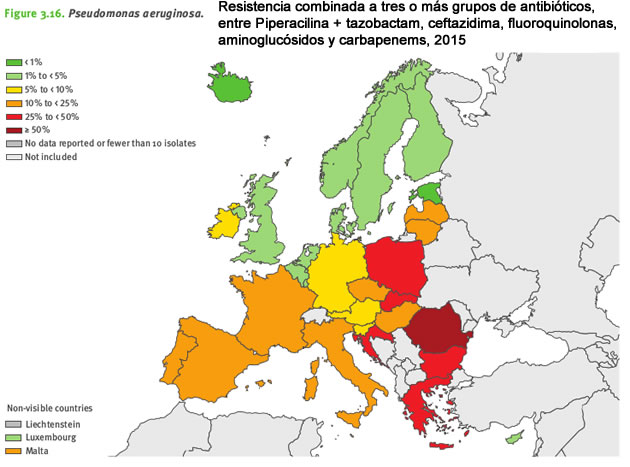
La resistencia a los antibióticos en P. aeruginosa es común en Europa, y la mayoría de los países presentan porcentajes de resistencia superiores al 10%, para todos los grupos de antibióticos bajo vigilancia.
En 2015 se mantuvieron las tendencias observadas en P. aeruginosa entre 2011 y 2014, por una parte resistencia decreciente a la fluoroquinolona y aminoglucósidos y por otra resistencia creciente a la piperacilina + tazobactam.
La resistencia combinada fué habitual: el 13,7% de las muestras fueron resistentes, al menos, a tres grupos de antibióticos y el 5,5% fueron resistentes a los cinco grupos de antibióticos monitorizados por EARS-Net.
Staphylococcus aureus
Staphylococcus aureus es otro referente dentro de los patógenos que causan infecciones nosocomiales. Su forma resistente a la oxacilina, Staphylococcus aureus meticilino resistente, o MRSA por sus siglas en inglés, ha sido la causa más importante de infecciones nosocomiales resistentes a los antibióticos a nivel mundial.
Una incidencia alta de MRSA contribuye muy significativamente a la carga clínica y económica general en los hospitales, provocando hospitalizaciones prolongadas y una mayor mortalidad. Además de infecciones nosocomiales, MRSA puede expandirse y provocar infecciones comunitarias, o también afectar al ganado, desde dónde puede ser transmitido a los humanos.
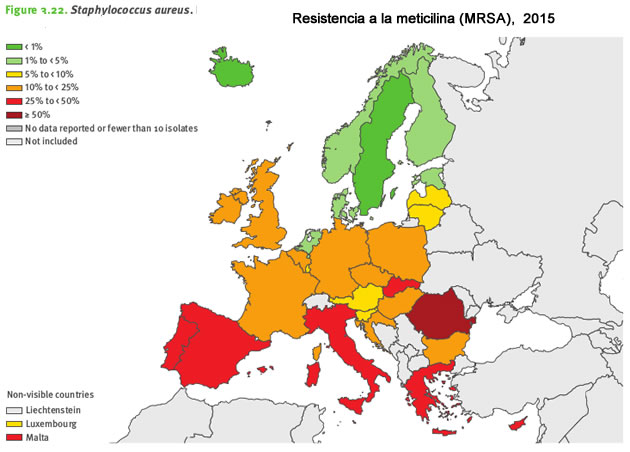
El informe muestra grandes variaciones entre países en la incidencia de MRSA, con porcentajes que van desde 0 hasta el 57,2%. Generalmente, los porcentajes de MRSA fueron más bajos en el norte de Europa y más altos en el sur y sureste.
Y otra buena notícia, la resistencia en MRSA continuó decreciendo de 18,8% en 2011 hasta 16,8% en 2015.
Fuente: Antimicrobial resistance surveillance in Europe 2015, ECDC






